Für jedes Gelenk einen Spezialisten.
Auch für Ihre Hand

Die Hand ist ein zentrales Werkzeug des Menschen – sie unterscheidet uns in ihrer Funktionalität und Feinmotorik deutlich vom Tierreich. Über Jahrtausende war die menschliche Hand nicht nur Träger schöpferischer Arbeit, sondern auch Wegbereiter von Kultur, Technik und Kommunikation – etwa durch Schrift, Handwerk und Konstruktion.
Die Hand erfüllt eine Vielzahl hochspezialisierter Aufgaben: Sie muss kraftvoll zupacken, aber auch feinmotorisch und sensibel greifen können. Diese Vielseitigkeit wird durch ihren komplexen Aufbau ermöglicht – insbesondere durch die Feinstruktur der Finger und die besondere Anatomie des Daumens, der opponierbar ist und so das gezielte Greifen kleiner Objekte erlaubt.
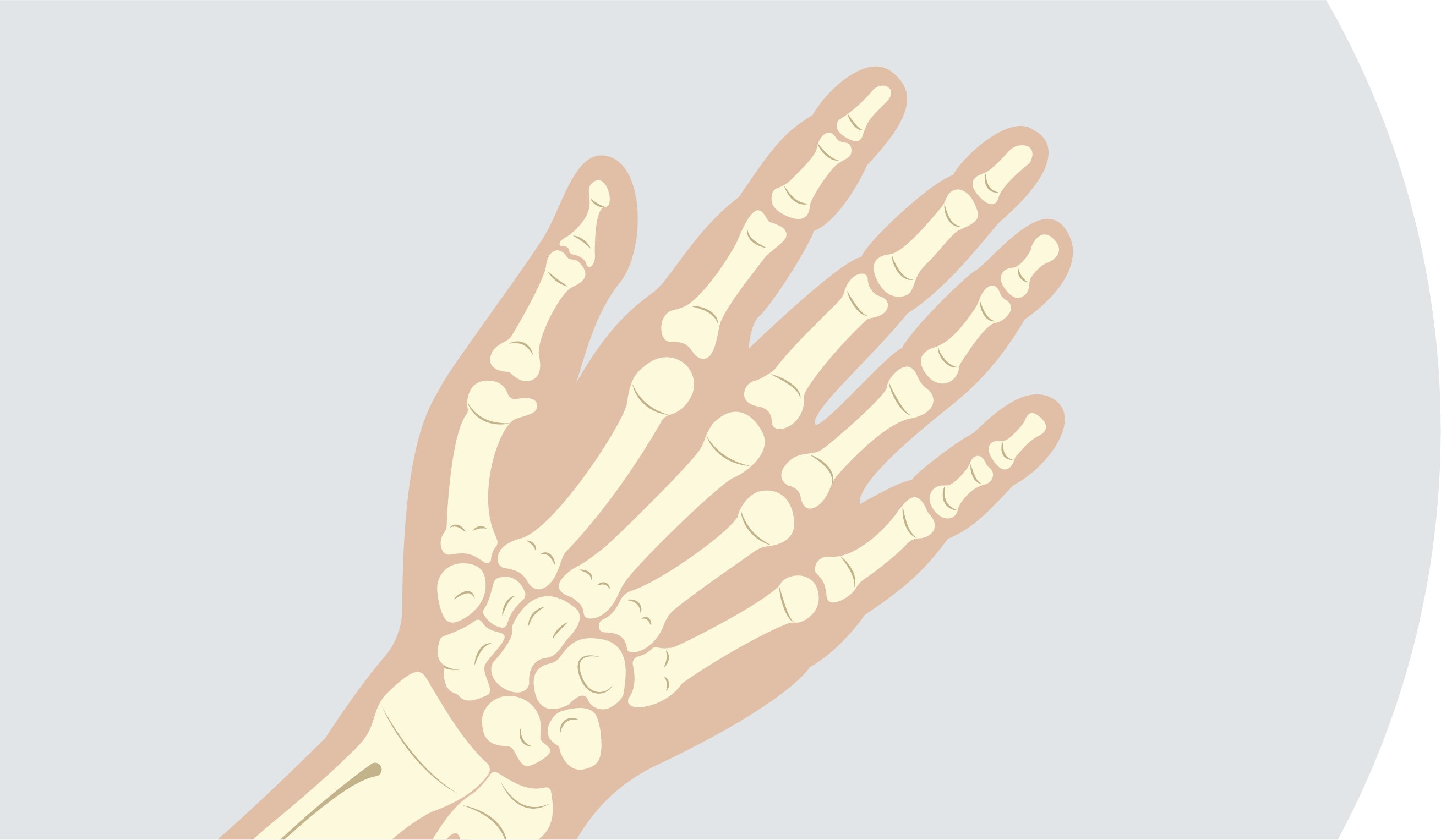
Das Handgelenk wird gebildet durch das Zusammenspiel der Handwurzelknochen (Karpalknochen) mit den Unterarmknochen. Dabei spielt nicht nur die Anzahl und Form dieser Knochen eine Rolle, sondern auch deren Anordnung und Verbindung zueinander.
Durch die bogenförmige Architektur der beiden Handwurzelreihen wird ein dynamisches Gleichgewicht zwischen Beweglichkeit und Stabilität geschaffen. Diese Querwölbung sorgt bei Druckbelastung – wie sie bei vielen Alltagsbewegungen über den Unterarm auf die Hand wirkt – für eine optimale Kraftverteilung, Dämpfung und gleichzeitig hohe Bewegungsfreiheit.
Die Funktion der Hand ist nicht isoliert zu betrachten. Nur durch das harmonische Zusammenspiel mit Unterarm und Ellenbogen ist eine präzise Steuerung und Krafteinleitung möglich. Kommt es zu einer Störung dieses Zusammenspiels – etwa durch Verletzungen wie eine Essex-Lopresti-Läsion – kann die Funktion der gesamten Extremität beeinträchtigt sein, selbst wenn die Hand an sich anatomisch unversehrt ist.
Auch für Ihre Hand
Die distale Radiusfraktur, also ein Bruch des Speichenknochens nahe dem Handgelenk, gehört mit rund 20 % aller Knochenbrüche zu den häufigsten Frakturen überhaupt – insbesondere im Bereich der oberen Extremität.
Die häufigste Ursache ist ein Sturz auf die ausgestreckte oder abgeknickte Hand, bei dem die Energie auf das Handgelenk übertragen wird.
Jüngere Patienten verletzen sich meist bei Sport- oder Verkehrsunfällen mit hoher Krafteinwirkung
Ältere Personen erleiden solche Frakturen bereits bei leichten Stürzen, da mit dem Alter die Knochenstabilität abnimmt – häufig durch eine zugrunde liegende Osteoporose
Unmittelbar nach dem Unfall treten:
Starke Schmerzen im Bereich des Handgelenks auf
Häufig ist eine deutliche Fehlstellung sichtbar
Schwellung, Bewegungseinschränkung und Druckschmerz begleiten das Beschwerdebild
Die Art und Richtung der Verschiebung (Dislokation) sowie der Unfallmechanismus bestimmen die Schwere der Verletzung. Zur Klassifizierung wird international häufig die AO-Klassifikation herangezogen, die sowohl einfache als auch komplexe Frakturformen differenziert.
Die Therapie richtet sich nach dem Schweregrad des Bruchs, der Stellung der Knochenfragmente und der Gelenkbeteiligung.
Ist der Bruch:
nicht verschoben,
außerhalb des Gelenks gelegen oder
mit stabiler Achsstellung,
kann eine nicht-operative Behandlung erfolgen. In diesen Fällen erfolgt eine Ruhigstellung des Handgelenks mit einer Schiene oder einem Gipsverband über einen Zeitraum von etwa sechs Wochen.
Wenn der Bruch verschoben, instabil oder gelenkbeteiligt ist, ist eine operative Korrektur notwendig. Ziel ist die Wiederherstellung der Gelenkflächen, der Längenverhältnisse und der Stabilität.
Folgende Verfahren stehen zur Verfügung:
Kirschner-Draht-Fixierung bei einfacheren Brüchen
Fixateur externe bei offenen oder besonders instabilen Frakturen
Plattenosteosynthese, heute das am häufigsten verwendete Verfahren
Dabei wird zwischen dorsalen (von der Rückseite) und volaren (von der Handflächenseite) Platten unterschieden. Die volare Osteosynthese ist aufgrund ihrer Stabilität und besseren Handhabung die heute am weitesten verbreitete Methode.
Hier erfolgt eine Ruhigstellung des Unterarms über etwa sechs Wochen, meist mit einer stabilisierenden Schiene. In dieser Zeit sind regelmäßige Kontrolluntersuchungen zur Überwachung des Heilungsverlaufs wichtig.
Nach der Operation wird in der Regel eine Handgelenksorthese getragen, um das Gelenk zu entlasten. Ein Vorteil der operativen Versorgung liegt in der Möglichkeit, frühzeitig mit physiotherapeutischen Übungen zu beginnen. So kann Beweglichkeit und Kraft schneller wieder aufgebaut und Folgeschäden vermieden werden.
Das Karpaltunnelsyndrom ist das häufigste periphere Nervenkompressionssyndrom beim Menschen. Dabei kommt es zu einer Einengung des Nervus medianus im Bereich des Karpaltunnels – einem anatomisch begrenzten Durchgang an der Innenseite des Handgelenks.
Die Entstehung kann viele Ursachen haben, darunter:
Verletzungsfolgen (z. B. nach Brüchen oder Schnittverletzungen)
Fehlstellungen oder degenerative Veränderungen im Bereich des Handgelenks
Weichteilveränderungen, wie Verdickungen von Sehnenscheiden oder das Vorliegen gutartiger Gewebeneubildungen
In vielen Fällen bleibt die genaue Ursache jedoch unklar und das Syndrom tritt idiopathisch auf.
Betroffene schildern meist nächtliches Kribbeln, Taubheitsgefühle oder einschlafende Hände, vor allem im Bereich von Daumen, Zeige- und Mittelfinger sowie der angrenzenden Hälfte des Ringfingers. Auch ein „elektrisierendes Gefühl“ oder ein brennender Schmerz im Handbereich sind häufig.
Im fortgeschrittenen Stadium kann es zu:
Kraftverlust
Schwäche beim Abspreizen oder Gegendrücken des Daumens (Opposition)
Muskelschwund im Daumenballenbereich (Thenaratrophie) kommen
Die Diagnose wird in erster Linie klinisch gestellt. Typisch ist ein schmerzauslösendes Klopfen über dem Karpaltunnel (sog. Hoffmann-Tinel-Zeichen), das ein elektrisierendes Missempfinden in den betroffenen Fingern hervorruft.
Zur objektiven Bestätigung und zur Einschätzung des Schweregrads wird häufig eine neurologische Messung der Nervenleitgeschwindigkeit durchgeführt. Diese Untersuchung gibt Hinweise auf das Ausmaß der Kompression und mögliche Vorschädigungen des Nervs.
Solange die Beschwerden nicht dauerhaft einschränkend sind, kann zunächst eine konservative Therapie versucht werden. Dazu zählen:
Schmerzmedikation
Ruhigstellung des Handgelenks, vor allem nachts (z. B. mit einer Handgelenksschiene)
Führen diese Maßnahmen nicht zur Besserung, oder bestehen bereits neurologische Ausfälle, sollte eine operative Behandlung erfolgen. Dabei wird das sogenannte Retinaculum flexorum – das Band, das das Dach des Karpaltunnels bildet – längs gespalten, um dem Nerv mehr Raum zu geben.
In Einzelfällen, etwa bei atypischer Kompression, kann eine erweiterte Freilegung erforderlich sein.
Nach der Operation ist keine Ruhigstellung erforderlich – im Gegenteil, eine frühfunktionelle Mobilisation wird empfohlen, um die Beweglichkeit der Hand rasch wiederherzustellen.
Die Erfolgsprognose ist in der Regel gut, hängt jedoch maßgeblich vom Ausmaß der Nervenschädigung vor dem Eingriff ab. Je früher die Operation erfolgt, desto größer ist die Wahrscheinlichkeit einer vollständigen Beschwerdefreiheit.
Verletzungen der Streck- und Beugesehnen der Hand können sowohl offen (z. B. durch Schnitt- oder Stichverletzungen) als auch geschlossen (z. B. durch Stauchungstraumata) entstehen.
Da die Strecksehnen anatomisch sehr oberflächlich unter der Haut liegen, sind sie bei Verletzungen besonders häufig betroffen. Beugesehnenverletzungen sind aufgrund ihrer geschützteren Lage tiefer im Gewebe vergleichsweise seltener – insbesondere in Form geschlossener Verletzungen.
Typische Szenarien:
Offene Sehnenläsionen durch scharfe Traumata
Geschlossene Strecksehnenrupturen z. B. durch abrupte Krafteinwirkungen im Ballsport
Patienten berichten meist über einen plötzlich einschießenden Schmerz, gefolgt von einer Funktionsstörung des betroffenen Fingers. Abhängig von Art und Schweregrad der Verletzung kann es zu einer vollständigen Bewegungseinschränkung oder lediglich zu einer Kraftminderung kommen.
Bei Beugesehnenverletzungen bleibt der betroffene Finger bei Durchtrennung beider Beugesehnen vollständig gestreckt. Ist nur eine der beiden Sehnen (oberflächlich oder tief) verletzt, kann sich lediglich eine partielle Bewegungsschwäche zeigen.
Die Diagnosestellung erfolgt klinisch anhand der Anamnese und körperlichen Untersuchung. Entscheidend ist dabei die genaue Lokalisation der Verletzung, oft beschrieben in anatomischen Zonen:
Strecksehnen: Zoneneinteilung nach Verdan
Beugesehnen: Zoneneinteilung nach Nigst
Ein typisches Zeichen einer Strecksehnenverletzung ist z. B. das Herabhängen der Fingerkuppe (Mallet-Finger) bei Läsionen in Zone I.
Eine ergänzende bildgebende Untersuchung ist nur dann erforderlich, wenn der Verdacht auf eine knöcherne Beteiligung besteht, etwa bei einem knöchernen Ausriss der Sehne.
Geschlossene Verletzungen (z. B. in Zone I oder III) werden bevorzugt konservativ behandelt, etwa mit einer Stack-Schiene, die das betroffene Gelenk in Überstreckung hält. Die konsequente Schienenanlage über mehrere Wochen ist entscheidend für den Therapieerfolg.
Offene Strecksehnenverletzungen erfordern in der Regel eine operative Versorgung. Die Wahl der Operationstechnik richtet sich nach der jeweiligen Zone und dem Verletzungsausmaß. Möglich sind direkte Sehnennähte, temporäre Drahtfixationen oder – bei knöchernen Ausrissen – auch osteosynthetische Maßnahmen.
Partielle Verletzungen können in Einzelfällen konservativ behandelt werden.
Komplette Beugesehnendurchtrennungen werden nahezu immer operativ versorgt. Ziel ist eine möglichst exakte Naht der Sehne unter Berücksichtigung der Gleitfähigkeit.
Die Nachbehandlung ist entscheidend für den Therapieerfolg:
Strecksehnen: Ruhigstellung über rund sechs Wochen in einer Schiene, bei komplexeren Fällen auch kombiniert mit dynamischer Nachbehandlung (aktive Beugung, passive Streckung).
Beugesehnen: Die Behandlung erfolgt mit einer speziellen Schiene nach dem Kleinert-Prinzip: passive Beugung durch Gummibänder, aktive Streckung durch den Patienten. Diese Funktionstherapie dient dem Schutz der Nahtstelle bei gleichzeitiger Vermeidung von Verklebungen. Auch hier beträgt die Tragedauer der Schiene etwa sechs Wochen, gefolgt von intensiver Physiotherapie.
Eine Sehnenscheidenentzündung entsteht häufig durch mechanische Überlastung der betroffenen Sehne. Dabei können sowohl einmalige starke Belastungen als auch wiederkehrende Mikrotraumata ursächlich sein. Diese Überbeanspruchung kann zu Gewebeschäden an der Sehnenscheide und unter Umständen auch an der Sehne selbst führen. Die entzündliche Reaktion tritt entweder akut oder schleichend auf und kann im Verlauf zur bleibenden Schädigung der Sehne führen.
Betroffene berichten in der Regel über zunehmende Schmerzen entlang des Sehnenverlaufs, begleitet von:
Schwellung
Rötung
druckschmerzhafter Verdickung der Sehne
Mitunter ist ein knirschendes oder reibendes Geräusch spürbar oder hörbar – ein typisches Zeichen der sogenannten Tendovaginitis crepitans. Im weiteren Verlauf kann es zu einer muskulären Dysbalance, Kraftminderung und Verspannungen kommen, insbesondere wenn die Beschwerden chronifizieren.
Die Anamnese und klinische Untersuchung reichen in den meisten Fällen zur Diagnose aus. Typisch ist ein lokalisierter Druckschmerz entlang der betroffenen Sehne, häufig verbunden mit Bewegungsschmerzen. Wenn ein konkreter Verdacht auf eine zusätzliche Sehnenverletzung besteht, können ergänzende Verfahren wie Sonographie oder – bei komplexeren Verläufen – eine weiterführende Untersuchung zur genaueren Beurteilung des Schweregrads hilfreich sein. Diese sind aber nicht zwingend erforderlich zur Diagnosestellung.
Ziel der Behandlung ist die Reduktion der mechanischen Belastung:
Schonung und ggf. kurzzeitige Ruhigstellung
Anwendung von abschwellenden und entzündungshemmenden Medikamenten
Lokale Infiltration mit einem Kortikosteroid in Kombination mit einem Lokalanästhetikum bei therapieresistenten Fällen
In Einzelfällen kann auch eine operative Maßnahme notwendig werden – z. B. in Form einer offenen Spaltung der Sehnenscheide, insbesondere bei chronischer Symptomatik oder strukturellen Engstellen.
Nach einem operativen Eingriff wird üblicherweise eine kurzfristige Ruhigstellung mittels Schiene empfohlen – in der Regel für etwa zwei Wochen, abhängig vom durchgeführten Verfahren. Im Anschluss daran erfolgt eine stufenweise Mobilisation, oft begleitet durch physiotherapeutische Maßnahmen, um eine optimale Wiederherstellung der Funktion zu gewährleisten.
Ein schnellender Finger entsteht durch eine entzündlich bedingte Verdickung der Beugesehne oder des sie umgebenden Gleitgewebes. Infolge dieser Veränderung gleitet die Sehne nicht mehr ungehindert unter dem Ringband (A1-Pulley) hindurch. Kommt es zum plötzlichen Durchgleiten der verdickten Sehne durch die Engstelle, entsteht das typische schnappende Phänomen, das mitunter schmerzhaft ist.
Die Ursachen sind vielfältig:
Rheumatische Grunderkrankungen
posttraumatische Reizzustände
endokrinologische Erkrankungen wie Diabetes mellitus
oder sie bleiben idiopathisch, also ohne nachweisbare Ursache
Typisch ist das Schnappen oder Blockieren eines Fingers beim Beugen oder Strecken. Dieses wird von den Betroffenen häufig als „Hängenbleiben“ oder „Einrasten“ beschrieben. In ausgeprägten Fällen ist der Finger nur unter Kraftaufwand oder gar nur mit der Hilfe der anderen Hand beweglich. Schmerzen im Bereich der Hohlhand sowie Kraftverlust können hinzukommen.
Die Diagnose wird klinisch gestellt – sie basiert auf der typischen Beschreibung durch die Patientin bzw. den Patienten sowie dem charakteristischen Untersuchungsbefund. Bildgebende Verfahren sind nicht notwendig. Eine frühzeitige Behandlung kann den Verlauf deutlich positiv beeinflussen.
Konservative Therapieansätze stehen initial im Vordergrund:
Schonung bzw. Belastungsreduktion
antientzündliche Medikamente
ggf. lokale Kortikosteroidinjektion in den Sehnenscheidenbereich
Führen diese Maßnahmen nicht zur gewünschten Besserung oder ist der Verlauf bereits chronisch, erfolgt die operative Therapie. Der Eingriff wird in örtlicher Betäubung durchgeführt und umfasst die Spaltung des Ringbandes (A1-Pulley), um der verdickten Sehne wieder ein reibungsfreies Gleiten zu ermöglichen.
Eine spezielle Nachbehandlung ist in der Regel nicht erforderlich. Wichtig ist die frühzeitige aktive Bewegung des Fingers, um Verklebungen im Bereich der Sehne zu vermeiden. Eine gezielte ergotherapeutische Behandlung ist selten notwendig. Innerhalb von sechs bis acht Wochen nach dem Eingriff sollte der Finger wieder schmerzfrei und ohne Einschränkung beweglich sein.
